Ormoni maschili e ipogonadismo
Gli ormoni maschili sono fondamentali per due ragioni. In primo luogo, gli ormoni maschili controllano il meccanismo della sessualità. Tra questi, il desiderio (libido), l’erezione, la eiaculazione. Ma gli ormoni maschili sono anche fondamentali per la fertilità. Una carenza di ormoni maschili determina ipogonadismo, causando problemi nei rapporti sessuali e infertilità maschile.
[sitemap]
Ormoni maschili
Il testosterone è tra gli ormoni maschili quello principale. E’ un ormone steroideo fondamentale nella pubertà per lo sviluppo dei caratteri maschili secondari (barba, cambio voce, tipica distribuzione maschile dei peli sul corpo). Gli ormoni maschili hanno anche un importante ruolo nella produzione degli spermatozoi.
Come tutti gli ormoni steroidei, gli ormoni maschili derivano dal colesterolo. Il testosterone è il principale e per la maggior parte circola nel sangue legato alla globulina legante gli ormoni sessuali (SHBG). Solo una piccola parte degli ormoni maschili circola liberamente nel sangue (testosterone libero).
Gli ormoni maschili sono prodotti dalle cellule di Leydig nel testicolo.
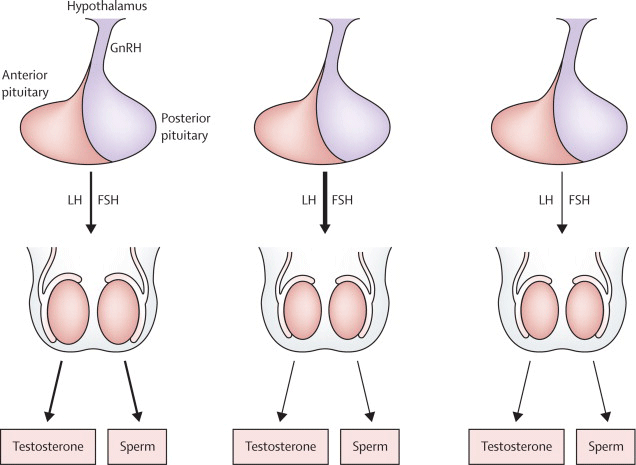
La regolazione ormonale dell’apparato riproduttivo maschile prevede il coinvolgimento di varie strutture:
- l’ipotalamo, ghiandola situata nella parte più alta del nostro cervello, dove viene prodotto in modo intermittente (pulsatile) un ormone chiamato GnRH (fattore liberante le gonadotropine) che stimola l’ipofisi a produrre FSH ed LH (le gonadotropine)
- l’ipofisi da cui derivano le gonadotropine
- l’ormone luteinizzante (LH) che va ad agire sulle cellule del Leydig, inducendo la sintesi di ormoni maschili
- l’ormone follicolo stimolante (FSH) che sovrintende la produzione di spermatozoi ed è implicato nel meccanismo della sterilità
- ed infine il testicolo, la sede principale della produzione di ormoni maschili, dove si producono spermatozoi
Una buona funzione dell’intero asse ormonale riproduttivo è correlata a una corretta attività del testicolo. Questo vuol dire che una disfunzione ad un qualunque livello dell’asse provoca alterazioni ormonali a cui segue una compromessa funzionalità testicolare.
Ipogonadismo
Generalmente le disfunzioni degli ormoni maschili che portano a una ridotta funzione testicolare vanno sotto il nome di ipogonadismo. Se ne possono distinguere due tipi:
- primario o ipergonadotropo (FSH ed LH alti): dipende da una incapacità del testicolo a rispondere alla stimolazione proveniente dall’ipofisi
- secondario o ipogonadotropo (FSH ed LH bassi): deriva da una insufficiente produzione di GnRH ipotalamico e/o di gonadotropine ipofisarie
La natura di queste alterazioni si può determinare rilevando nel sangue o nelle urine i livelli di gonadotropine.
- gli individui con ipogonadismo primario presenteranno livelli elevati di gonadotropine LH ed FSH
- quelli con ipogonadismo secondario avranno le gonadotropine basse o indosabili
Esistono anche individui in cui gli ormoni maschili non riescono ad agire ed a compiere la loro funzione. Questi soggetti avranno caratteri sessuali secondari quasi femminili nonostante siano geneticamente degli uomini.